El 16 de febrero pasado, publicamos este artículo con profunda preocupación y como una forma de llamar la atención de todos los involucrados en el manejo de la problemática de nutrición en el país. Después de presenciar tanto los debates como las miles de entrevistas de los candidatos, esta pregunta sigue tan vigente como aquel día: ¿cuál será la posición del próximo presidente del Perú sobre los temas de nutrición que afectan al país? Como en aquella oportunidad, revisemos nuevamente qué dicen los planes de gobierno (PG) de los candidatos a la presidencia del Perú para el periodo 2021-2026; así entenderán de mejor manera, porque nadie ha dicho nada al respecto y qué debemos esperar como profesionales de la nutrición en el siguiente quinquenio.
Los PG son documentos oficiales que cada agrupación política debe presentar ante los organismos electorales con el objetivo de acreditar cuáles son sus propuestas de trabajo para el próximo quinquenio; los PG, son en buena cuenta, el registro escrito del pensamiento de nuestras posibles autoridades, representan su particular forma de ver la realidad y más allá que los cumplan o no, pueden orientarnos sobre cómo posiblemente actúen. Según un informe publicado el pasado 12 de enero en el Diario Oficial El Peruano (1), de las 22 planchas presentadas inicialmente, 14 fórmulas presidenciales ya están plenamente inscritas [Nota. El APRA retiró su candidatura presidencial en días recientes], 5 están en trámite de inscripción y 4 fueron rechazadas.
Ahora bien, el presente ejercicio no será en modo alguno de corte político. Partiendo de esta premisa, hemos incorporado la objetividad del método científico para establecer una metodología sencilla que, sin embargo, permita valorar toda la información con la misma agudeza y seriedad. Por esta razón, nuestra revisión se llevó a cabo bajó los siguientes parámetros: i) todos los PG fueron revisados de principio a fin; ii) se seleccionó el párrafo o los párrafos que incluían medidas directa o indirectamente relacionadas con la nutrición; iii) se consignó la página donde aparecía el párrafo o los párrafos seleccionados; iv) todas las partes seleccionadas han sido copiadas textualmente y en algunos casos se incluyó la sección a la que pertenecían para una mejor compresión del lector; v) la revisión de los planes de gobierno se hizo en estricto orden alfabético. Para darle mayor rigor todavía, líneas abajo se presentan las áreas seleccionadas de cada plan de gobierno incluyendo la siguiente información: nombre del partido, candidato, estado de la inscripción (inscrito o en trámite) número de páginas del documento y la selección correspondiente de párrafos (con todo y sus faltas de ortografía y redacción). Los puntos suspensivos entre corchetes ([…]) indican que el párrafo ha sido extraído de un párrafo mayor. Finalmente, gracias a la labor de la Asociación Civil Transparencia, en el siguiente link se pueden encontrar los PG completos : https://drive.google.com/drive/folders/1RiqHdqcj5McYOyFilHZiLQuyLUIvhI0w
Entre los hallazgos más importantes podemos citar los siguientes:
- El 30% (04) de las 13 agrupaciones políticas plenamente habilitadas para participar en el proceso electoral no abordan el tema de nutrición en sus PG.
- Las 9 agrupaciones políticas que sí abordan el tema de Nutrición lo hacen de la siguiente manera:
- El problema de la nutrición en el Perú representa menos del 1% de la longitud de sus PG.
- Los problemas de nutrición que identifican son desnutrición crónica (también se usa el término desnutrición infantil) y anemia por deficiencia de hierro.
- Las propuestas de solución incluyen: potenciar de una u otra forma programas de asistencia alimentaria, mejorar el presupuesto de las instituciones del estado que administran estos programas o potenciar la ley de alimentación saludable.
- En prácticamente todos los PG, las propuestas descritas no forman parte de una intervención en el sector salud sino del sector poblaciones vulnerables, asistencia o inclusión social.
A manera de discusión, si volvemos a la premisa: “los PG son la radiografía del pensamiento de la agrupación política”, estos resultados son poco alentadores. Estos resultados no ofrecen ni una ruta clara para afrontar la problemática nutricional del país ni argumentos sólidos que nos auguren un mejor posicionamiento profesional en los próximos años. Citemos algunas ideas:
- Para empezar, nuestros políticos suponen que nuestros problemas de nutrición se circunscriben tan solo a desnutrición crónica y anemia ferropénica y que éstos se solucionan con políticas de asistencia alimentaria, un eufemismo común para denominar al reparto de comida. No objetamos que se consignen estos 02 problemas, nuestra preocupación va dirigida a la precariedad del análisis y sobre todo a lo primitivo de las propuestas de solución a través de programas de asistencia alimentaria. Eventualmente, algunos PG proponen empoderar la educación nutricional, no obstante, la forma que plantean para medir o verificar el cumplimiento de este objetivo es propia de un alumno de primer año de universidad o incluso menos.
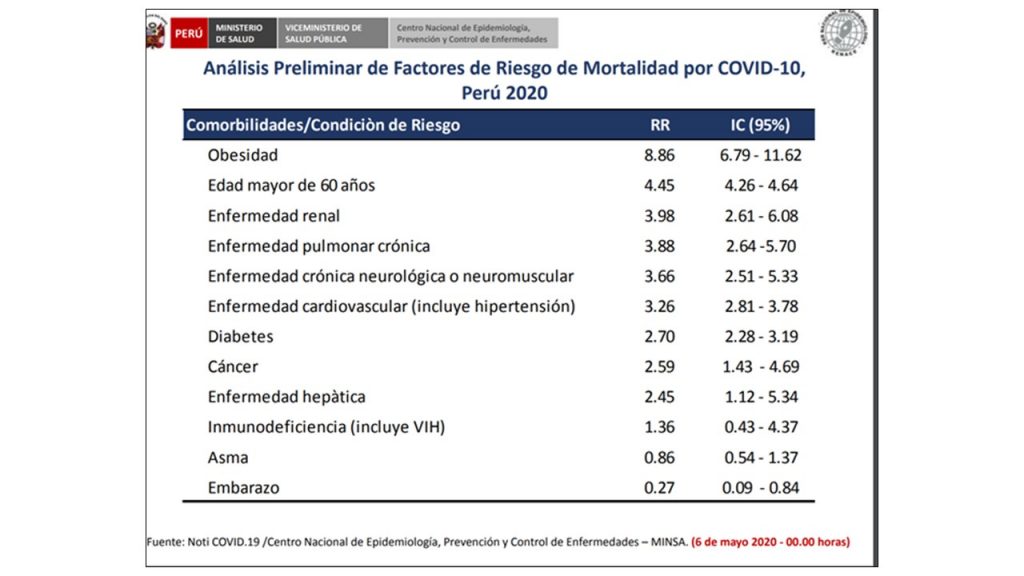
- En segundo lugar y en sintonía con lo anterior, nadie entre nuestras futuras autoridades ha pensado en las altas tasas de obesidad en niños y adultos, en el impacto que tienen sobre el desarrollo de enfermedades crónicas no transmisibles o en el costo elevado que acarrean al estado. No necesitamos ir muy lejos para dar un ejemplo de esta situación: recuerden que en el 2020 se tuvo que incrementar el valor del IMC a más de 40 como condición para regresar a trabajar post cuarentena, de haberlo puesto en 35 como era lo científicamente recomendado, una parte importante de peruanos, incluidos ministros, directores, alcaldes entre otros, no habrían podido volver al trabajo. [Nota. La obesidad es el segundo factor de riesgo más importante para desarrollar un cuadro severo de COVID-19].
- En tercer lugar, nadie ha reseñado la importancia de la nutrición en la recuperación de los pacientes hospitalizados, en la prevención, tratamiento y recuperación del paciente COVID-19 o de cualquier otra patología. En el Perú se sigue empleando la comida licuada vía sonda de alimentación, somos uno de los pocos países de América Latina que todavía recurre a esta práctica como una opción regular y cotidiana en la terapia nutricional del paciente y no como una salida de emergencia muy aislada.
- En cuarto lugar y aunque parezca irónico, para nuestras futuras autoridades el problema de nutrición no es un problema de salud es más bien un problema social. Es claro que la desnutrición y la anemia presentan componentes sociales tales como el acceso a alimentos, servicios básicos, educación, trabajo, sin embargo, la solución no solo obedece a una intervención social. La desnutrición, la anemia ferropénica, la obesidad, las enfermedades crónicas no transmisibles y todos los demás problemas asociados deben ser abordados desde diferentes aproximaciones: la clínica (ausente por completo), la poblacional (omnipresente pero primitiva), la productiva (alimentos y su transformación tanto industrial como en servicios de alimentación colectiva) y por supuesto todo lo que ya se hace por décadas.
Los resultados de este análisis, aunque lamentables, son interesantes porque pueden servirnos de guía para diseñar estrategias de trabajo que nos ayuden a comunicar y posicionar mejor la importancia de la nutrición en la salud de los peruanos. Ahora bien, que nuestras futuras autoridades tengan una percepción tan limitada del problema de nutrición en el Perú, es probablemente nuestra más absoluta responsabilidad. La unidad no es precisamente un valor que nos caracterice profesionalmente. Las redes sociales han permitido el crecimiento y desarrollo de decenas de jóvenes caudillos con propuestas de nutrición que en muchos casos solo enaltecen el ego, pero que poco o nada hacen por el bienestar de la mayoría de nutricionistas del Perú; todos tienen el derecho a trabajar y a crecer profesionalmente, sin embargo, cada una de estas propuestas debería tener una cuota previa de reflexión sobre el impacto que tendrá a largo plazo: el resto del mundo nos mira, nos valora y nos trata según como nos ve. En este sentido, la autodenominación de especialistas en alimentación, por ejemplo, poco ayuda a nuestro desarrollo y diferenciación profesional. El alimento es solo uno de los tantos vehículos que existen ahora para administrar nutrientes; quizás por ello para todas nuestras autoridades sea muy lógico pensar que el nutricionista puede dar charlas de alimentos ricos en hierro, pero les cuesta tanto aceptar que también puede administrar suplementos de este mineral.
Entre profesionales y estudiantes, somos alrededor de 10 mil personas que formamos parte de esta gran profesión. Si a esto le agregamos al menos 5 familiares directos, representamos alrededor de 50 mil votos probables. Nuestra voz no puede seguir pasando desapercibida, nuestro trabajo debe ocupar la posición que le corresponde en el Perú y en el mundo. Para bien o para mal, nuestras autoridades no son las responsables de resaltar nuestra labor, nos corresponde a nosotros liderar técnica y científicamente el problema de nutrición en el Perú. Hagámoslo juntos.
Por Robinson Cruz
*Robinson Cruz es Director General del Instituto IIDENUT. Cuenta con 20 años de experiencia como nutricionista clínico y especialista en Bioquímica aplicada a la Nutrición. En este tiempo ha formado miles de profesionales de la nutrición, ha publicado casi una decena de libros y cientos de comunicaciones relacionadas, entre otras actividades.
PD. AYÚDANOS A COMPARTIR.
INFORMACIÓN SELECCIONADA DE CADA UNO DE LOS PLANES DE GOBIERNO DE LAS FÓRMULAS PRESIDENCIALES PARTICIPANTES DEL PROCESO ELECTORAL 2021-2026
ACCIÓN POPULAR (AP) – JONHY LESCANO (INSCRITO)
Tamaño del documento: 200 páginas
Página 18
16. La desnutrición crónica en los niños menores de cinco años debe reducirse a cero y desarrollar una politica de seguridad alimentaria.
La desnutrición crónica nacional promedio en niños menores de cinco años, que acuden a los centros de salud, según el Instituto Nacional de Salud, es de 16.3% al primer semestre del 2019. O sea, casi la quinta parte de la población infantil. Si bien los logros aquí han sido razonables en los últimos nueve años; sin embargo, este indicador es inaceptable.
Tenemos que erradicar la desnutrición crónica en nuestros niños. Para esto, proponemos otorgar mayores recursos y mejor gerencia, a los programas Juntos y Qali Warma, y dotar a las postas médicas de recursos para que suministren paquetes de alimentos a los niños que se atiendan en dichos establecimientos. Promover una vida activa y saludable basada en una adecuada seguridad alimentaria cubriendo requerimientos nutricionales y esenciales, aprovechando nuestra amplia diversidad regional.
17.Tenemos que reducir los altísimos niveles de anemia en los niños menores de 36 meses
El nivel de anemia infantil en menores de 36 meses está en alrededor de 40%. Es una cifra muy preocupante que es indispensable reducir en el corto plazo.
AP reducirá la anemia infantil en cinco años a niveles de un solo dígito, si es posible a cero, mediante un programa especial con equipos multidisciplinarios itinerantes que visiten casa por casa los sectores vulnerables y suministren los medicamentos, nutrientes, y controles de salud de modo permanente.
ALIANZA PARA EL PROGRESO (APP) – CÉSAR ACUÑA (EN TRÁMITE)
Tamaño del documento: 200 páginas
El plan de gobierno no hace referencia a temas de nutrición o alimentación
AVANZA PAÍS (AP) – HERNANDO DE SOTO (EN TRÁMITE)
Tamaño del documento: 15 páginas
El plan de gobierno no hace referencia a temas de nutrición o alimentación
DEMOCRACIA DIRECTA – ANDRÉS ALCÁNTARA (INSCRITO)
Tamaño del documento: 72 páginas
Página 11.
La desnutrición crónica en niños menores de 5 años del 2015 al 2019 ha descendido de 18.8% a 16% (Instituto Nacional de Salud, 2020a, p. 12), siendo las regiones de Huancavelica, Cajamarca y Loreto las más afectadas con 30.1%, 27.3% y 24.5% respectivamente, en el 2019 (Instituto Nacional de Salud, 2020a, p. 13). Además, la anemia en niños menores de 5 años ha
descendido de 49.8% a 37% (Instituto Nacional de Salud, 2020a, p. 3), siendo las regiones de Ucayali, Madre de Dios y Cusco las más afectadas con 60.4%, 55.5% y 52.7%, respectivamente, en el 2019 (Instituto Nacional de Salud, 2020a, p. 4); sin embargo, la pandemia de la COVID-19 habría agravado esta situación aún más. También cabe resaltar que el presupuesto modificado institucional del Programa Articulado Nutricional ha aumentado de S/. 1,199 millones a S/.2,845 millones del 2008 al 2019 (ComexPerú, 2020, párr. 3); sin embargo, este incremento presupuestal ha sido insuficiente para superar la desnutrición crónica y la anemia en el Perú
Página 24.
OEDS9: Asignar un presupuesto al Programa Articulado Nutricional que permita superar la desnutrición crónica y la anemia infantil
Página 28.
12. Se implementarán programas nutricionales que refuercen el sistema inmunológico en base a productos nativos de cada región, los que serán complementados con medicamentos en el caso que la salud del paciente lo amerite.
Página 55.
| Problemas identificados |
Objetivos
estratégicos |
Indicadores |
Metas al
2022 |
Metas al
2024 |
Metas al
2026 |
| La desnutrición crónica en niños menores de 5 años del 2015 al 2019 ha descendido de 18.8% a 16% (Instituto Nacional de Salud, 2020a, p. 12), siendo las regiones de Huancavelica, Cajamarca y Loreto las más afectadas con 30.1%, 27.3% y 24.5% respectivamente, en el 2019 (Instituto Nacional de Salud, 2020a, p. 13). Además, la anemia en niños menores de 5 años ha descendido de 49.8% a 37% (Instituto Nacional de Salud, 2020a, p. 3), siendo las regiones de Ucayali, Madre de Dios y Cusco las más afectadas con 60.4%, 55.5% y 52.7%, respectivamente, en el 2019 (Instituto Nacional de Salud, 2020a, p. 4); sin embargo, la pandemia de la COVID-19 habría agravado esta situación aún más. También cabe resaltar que el presupuesto modificado institucional del Programa Articulado Nutricional ha aumentado de S/. 1,199 millones a S/.2,845 millones del 2008 al 2019 (ComexPerú, 2020, párr. 3); sin embargo, este incremento presupuestal ha sido insuficiente para superar la desnutrición crónica y la anemia en el Perú. |
Asignar un presupuesto al Programa Articulado Nutricional que permita superar la desnutrición crónica y la anemia infantil |
Incremento del presupuesto del Programa Articulado Nutricional |
100% |
200% |
300% |
FRENTE AMPLIO – MARCO ARANA (INSCRITO)
Tamaño del documento: 44 páginas
Página 5.
| Problemas identificados |
Objetivos
estratégicos |
Medidas de política |
Metas de gobierno |
| • Los programas sociales a cargo del MIDIS aún no han llegado a dar la cobertura y los servicios que sus usuarios requieren. |
Fortalecer la implementación de los programas a cargo del MIDIS, mejorando su cobertura, los servicios que entregan a los usuarios |
…
• Asegurar la efectiva entrega de alimentos durante todo el año escolar, como incentivo para mejorar asistencia y en la capacidad de atención, con cocinas gestionadas con subsidio por las madres de familia y promoviendo la articulación con productores locales y en base a menús regionales.
• En las zonas urbanas la entrega de raciones basadas en frutas y productos naturales que promuevan hábitos saludables el consumo y la promoción de productos de pequeños productores andinos. |
…
• Al menos el 90% de los centros educativos reportan que las raciones se repartieron el 95% de los días que correspondían.
• 100% de las escuelas de ámbitos urbanos entregan raciones basadas en frutas y productos naturales.
• El 80% de los alumnos reportan que se sienten satisfechos con los del desayuno escolar que se les brinda |
FUERZA POPULAR – KEIKO FUJIMORI (INSCRITO)
Tamaño del documento: 90 páginas
Página 69.
1. Fortalecer los Programas del Vaso de Leche y los Comedores Populares, hoy es una necesidad de supervivencia, para ello se convertirán en unidades productivas, incorporando a las Ollas Comunes Zonales.
2. Garantizar que los beneficiarios del Programa Qali Warma, antes llamado Programa Nacional de Asistencia Alimentarioa (PRONAA), reciban sus alimentos en un contexto de no asistencia presencial a clases, a causa de la pandemia; y se retome el apoyo alimentario a los niños que menores de 5 años que no asisten al sistema escolar.
Página 78.
1. Luchar contra la desnutrición y la anemia infantil, declaradas enemigas de la niñez, realizando intervenciones sociales focalizadas, en alianza estratégica con las municipales y las familias de niños menores de seis años. Estas intervenciones serán periódicamente monitoreadas con vigilancia sanitaria.
JUNTOS POR EL PERÚ – Verónica Mendoza (INSCRITO)
Tamaño del documento: 56 páginas
Página 11
| Problemas identificados |
Objetivos estratégicos |
Metas al 2026 |
| La desnutrición crónica infantil se mantiene en 12.2% a nivel nacional, casi en el mismo nivel desde 2016. En el área rural es el doble (24.5%).
Asimismo, el 40.1% de niñas y niños de 6 a 35 meses de edad presentó anemia, con un mayor porcentaje en el área rural 49,0% que en el área urbana 36,7% |
Avanzar en erradicar el hambre y la desnutrición crónica que afecta a buena parte de la población
Para esto se propone priorizar a las y los niños, especialmente en el área rural |
. Presupuesto y apoyo en alimentos y equipos a los comedores populares garantizado, incluyendo los que se han formado solidariamente en la pandemia.
. Subsidio de Juntos actualizado conforme a la inflación y ampliación a familias pobres rurales, aunque no tengan hijos. |
Página 28
| Problemas identificados |
Objetivos estratégicos |
Metas al 2026 |
| . Abandono de la seguridad alimentaria en favor de grupos de importadores y una industria alimentaria urbana a la que no le interesa comprarle al productor local. |
. Impulsar un sistema único y eficaz de Compras Públicas de Alimentos de la agricultura familiar, el cual permitirá generar un mercado más estable y predecible para nuestros productores, y al mismo tiempo, hacer llegar alimentos nutritivos y de calidad a cientos de miles de nuestros niños y adolescentes en todas las escuelas del país. Crear el Banco de Fomento Rural y Agrario, que tendrá como rol entrar a financiar las actividades económicas en las zonas rurales con tasas de interés y formas de crédito adecuadas |
. El programa nacional de compras públicas a la agricultura familiar beneficia a por lo menos 1 millón de familias del agro, y a más de tres millones de familias urbanas de menores ingresos.
. Por lo menos 1 millón de agricultores familiares y comuneros tendrán acceso a crédito productivo a bajo costo, con adecuado apoyo técnico, priorizando formas colectivas de acceso y gestión del riesgo. |
PARTIDO MORADO – JULIO GUZMÁN (INSCRITO)
Tamaño del documento: 120 páginas
Página 33.
1.1. Atención integral a la primera infancia (con garantía de nutrición y cuidado desde la gestación).
Todas las niñas y los niños menores de 6 años y madres gestantes accederán de manera oportuna a un paquete articulado de servicios orientados a fortalecer su desarrollo físico y socioemocional; y un sistema de acompañamiento y protección a las familias. Madres gestantes y sus hijas e hijos, desde que nacen, recibirán atención especializada, consejería psicológica, vacunación, educación nutricional, evaluación y participación en programas de aprendizaje temprano, crianza, atención a la discapacidad y otros orientados a erradicar la violencia, el abuso infantil y la negligencia.
Página 55
3.4. Cultura nutricional y calidad alimentaria para una vida sana.
Por décadas la nutrición ha sido un tema en agenda constante como factor indispensable para una vida sana, sin embargo, hasta la actualidad sigue siendo un factor pendiente por impulsar plenamente.
En el Perú los niveles de inseguridad alimentaria se vienen agudizando, conllevando a elevar la prevalencia de enfermedades crónicas no transmisibles, debido al incremento de consumo alimentos ricos en nutrientes críticos a comparación de los alimentos naturales y de preparación casera. Sin embargo, el hambre es la contraparte que en la actualidad viven miles de peruanos, sobre todo los más pobres. En ambos casos, la cultura nutricional y la calidad alimentaria cumplen un rol fundamental, y está centrado en poder asegurar el derecho a una alimentación donde no exista hambre, pero que a la vez se asegure una alimentación nutritiva, saludable y aceptable culturalmente. Asimismo, la seguridad alimentaria abordada desde un espectro interdisciplinario asegurará el acceso físico, económico y constante a alimentos seguros y nutritivos.
Otro aspecto sustancial es la promoción de los entornos y sistemas alimentarios, donde se promueva ambientes saludables para el consumidor. Aunado a ello de una regulación y control de marketing en medios de comunicación respeto a alimentos procesados con elevados nutrientes críticos ya tenemos una política de alimentos saludables (octógonos), lo que necesitamos es seguir avanzando hacia una alimentación saludable a través de la educación y promoción. Por último, el impulso de la participación ciudadana que aboga e incide por una alimentación saludable, marca la pauta para un control social en todos los ámbitos de la sociedad y cambio cultural del territorio. Aquí sería clave proponer una mayor promoción a la pequeña agricultura, que resulta clave para el abastecimiento de alimentos sanos. Adicionalmente se implementarán algunas políticas específicas:
- Promoción del derecho a la alimentación adecuada. Es sumamente importante potenciar el trabajo hacia un enfoque de “derecho a la alimentación”, que incluya estar protegido contra el hambre y también acceder a una alimentación adecuada. Por la propia naturaleza social de la alimentación, es necesario un abordaje intersectorial para producir impactos positivos en salud, trabajando sobre sus determinantes sociales y resguardando los derechos de las personas. Asimismo, reconociendo, respetando e integrando su conocimiento previo, cultura y cosmovisión, elementos todos que conforman la cultura alimentaria de una comunidad, en forma articulada con los gobiernos regionales y locales.
- Fortalecimiento de la seguridad alimentaria y nutricional. Lograr que todas las personas tengan en todo momento acceso a suficientes alimentos inocuos y nutritivos para satisfacer sus necesidades.
- La generación de acciones destinadas a proveer de información las personas para la toma de decisiones alimentarias que protejan su salud, profundizando las estrategias de educación para la salud alimentaria y nutricional en todos los ambientes, así como la lactancia materna, creando espacios adecuados para ésta y protegiendo la libertad de su práctica.
- Impulsar la participación ciudadana y el control social, ofreciendo información relevante y basada en evidencia a la población que les permita tomar decisiones informadas en materia de su alimentación y nutrición e incluyendo a la ciudadanía para su participación continua en instancias como mesas de trabajo, consultas públicas, comisiones, entre otros.
Página 114.
| Problemas identificados |
Objetivos
estratégicos |
Medidas de política |
Metas de gobierno |
| 1. Talentos y educación
|
1. Atención integral a la primera infancia, con garantía de nutrición y cuidado desde la gestación.
|
1. Proporción de población con anemia infantil por año
Número de programas, proyectos y acciones sectoriales vinculadas con la población de primera infancia.
Acciónestratégica: Articulación de la estrategia Hambre cero vinculadas con programas de atención de primera infancia. |
1. Reducción de anemia infantil a niveles menores al 20% de la población al 2026.
|
PARTIDO NACIONALISTA – OLLANTA HUMALA (INSCRITO)
Tamaño del documento: 58 páginas
El plan de gobierno no hace referencia a temas de nutrición o alimentación
PERÚ LIBRE – PEDRO CASTILLO (INSCRITO)
Tamaño del documento: 77 páginas
Página 32.
Seguridad alimentaria. Es importante crear el marco político, jurídico, científico, económico, militar y social, respecto de la seguridad alimentaria, puesto que los Estados socialistas son víctimas frecuentes del cerco económico alimentario por las grandes potencias, por lo que no está demás reafirmar que el recurso agua estará orientado para la seguridad alimentaria antes que para la minería
PERÚ PATRIA SEGURA – RAFAEL SANTOS (INSCRITO)
Tamaño del documento: 114 páginas
Página 18.
* Nula vigilancia e información sobre la calidad de los alimentos y nutrientes que consume la población.
Página 19.
Diagnóstico situacional…
3.2.3. nutrición
Contexto nacional
Como parte del análisis de salud y nutrición, es primordial conocer las características sociodemográficas del país y las proyecciones que permitan plantear estrategias para garantizar la respuesta del sector salud con enfoques de vida y con enfoque territorial.
Malnutrición en el Perú
La desnutrición crónica infantil constituye uno de los principales problemas de Salud Pública en el Perú, que afecta al 12% en el 2019. de niños menores de cinco años. La malnutrición es un problema de saluden pública en el Perú, condicionado por determinantes de la salud, expresados como factores sociales y de desarrollo asociados con la pobreza y brechas de inequidad que incluyen causas básicas como la desigualdad de oportunidades, la exclusión y la discriminación por razones de sexo, raza o credo político; causas subyacentes como baja escolaridad de la madre, embarazo adolescente, cuidados insuficientes de la mujer al niño, practicas inadecuadas de crianza, falta de acceso a servicios básicos y a servicios de salud, asociados con costumbres y prácticas de alimentación, estilos de vida algunos ancestrales y otros adquiridos por el cada vez más importante proceso de urbanización, y causas directas como desnutrición materna, alimentación inadecuada, e infecciones repetidas.
En el País la desnutrición crónica afecta a niños menores de 5 años en Huancavelica en un 33 %, mientras que Lima metropolitana es de 5%. En cuanto a la anemia infantil, La anemia es un problema nutricional en Perú que afecta especialmente a niñas y niños entre 6 y 35 meses. El 2007 afectó a 57 de cada 100. El 2018, a 43 de cada 100.y la cifra en el 2019 no ha mejorado. (fuente Andina, EMI 2019).
Desnutrición crónica infantil en áreas rurales supera en 50% a la urbana en el Perú según el informe Panorama de la Seguridad Alimentaria y Nutricional 2018 de Naciones Unidas (FAO).
Las determinantes de la desnutrición crónica, están organizadas en causas o determinantes inmediatas, que influyen directamente sobre las condiciones nutricionales del individuo, las causas subyacentes, que se manifiestan a través de las características relacionadas a la familia, cuidadores y hogar y por último, las causas básicas, que fundamentalmente están asociadas con los sistemas políticos, económicos, culturales y sociales en la que se enmarca, la vida de la familia y los individuos sociedad, Las causas inmediatas que condicionan la desnutrición y el desarrollo infantil inadecuado son: la inadecuada ingesta de alimentos y las enfermedades infecciosas, estas son favorecidas por causas subyacentes: la inseguridad alimentaria en el hogar, inadecuadas prácticas de alimentación y cuidado, así como insuficiente agua, saneamiento y servicios de salud. Las causas básicas que condicionan la desnutrición y el desarrollo infantil dependen de los recursos humanos, económicos, organizacionales, y los mecanismos que los controlan existentes en el país, que a su vez están directamente relacionados con los sistemas políticos, económicos, sociales y culturales que prevalecen en cada ámbito territorial, entre ellos la desigualdad de oportunidades, la exclusión y la discriminación por razones de sexo, raza, etc.
Página 24.
1. Problemas
El 12% de niños menores de 5 años en la población urbana con desnutrición crónica y áreas rurales supera en 50% a la urbana.
Problemas de desnutrición en niños del nivel inicial y primaria sobre todo en la zona rural lo que reduce su aprendizaje.
2. Objetivos a lograr
Sanos, fuertes, bien nutridos y aprendiendo bien. Fortalecer y mejorar el nivel de nutrición de los niños en el nivel inicial y primaria con los programas creados para tal fin y así reducir las disparidades en los aprendizajes a nivel global, regional y local.
3. Indicadores
Porcentaje de niños en educación básica recibiendo desayunos y/o almuerzos escolares.
4. Meta
El país mejora su posicionamiento en Latinoamérica con niños y jóvenes más Sanos, fuertes, bien nutridos y aprendiendo bien. El nivel de nutrición de los niños en el nivel inicial y primaria se ha mejorado con los programas creados para tal fin, reduciendo así las disparidades en los aprendizajes a nivel global, regional y local.
Página 30.
4.2.3. Seguridad Alimentaria
Objetivos
…
Reducir la inseguridad alimentaria
Proporcionar acceso físico, social, económico o geográfico, cultural a suficientes alimentos inocuos y nutritivos
Incrementar el consumo de energía en el grupo de mujeres en edad fértil
…
Proporcionar alimentación complementaria a niños menores de 5 años, mujeres embarazadas y personas de avanzada edad.
Facilitar la operatividad de comedores populares y asegurar su abastecimiento.
PODEMOS PERÚ – DANIEL URRESTI (EN TRÁMITE)
Tamaño del documento: 110 páginas
Página 30.
Ideas disruptivas
Comedores populares repotenciados con recursos económicos y de gestión y de guía para la mejora de los niveles de nutrición de la población beneficiada.
Programa nacional de Suplementos Nutritivos “Come Sano”
Página 72
1.4. Comedores Populares
Según se estima, hay 4 millones de peruanos con inseguridad alimentaria severa debido al limitado acceso a alimentación y servicios de salud como consecuencia de la pandemia. Antes del COVID-19 ya había un 40% de niños con anemia. La situación se agrava a medida que las familias buscan alimentos más baratos (y menos nutritivos) y de menor calidad calórica. Por esta razón, se propone poner en prioridad la Seguridad Alimentaria, replicando la campaña Platos que Alimentan Esperanza de la ONG Banco de Alimentos Perú.
Actualmente, las poblaciones de pobreza extrema y alta vulnerabilidad son atendidos por el Programa de Complementación Alimentaria (PCA) el cual es ejecutado por un total de 13,664 organizaciones sociales de base. La logística está a cargo de 230 gobiernos locales con serias deficiencias en adquisiciones y logistica.
Post pandemia la población de pobreza extrema se incrementará y con ello la necesidad de elevar significativamente su eficacia y eficiencia. La propuesta es centralizar la gestión de compras y logística del PCA y derivarlo al ministerio competente para ser ejecutado por las 13,664 organizaciones, pero esta vez bajo la coordinación operativa de Caritas del Perú.
1.5. Desnutrición Infantil
Pese a los avances en la lucha contra la pobreza, la desnutrición infantil aún muestra resultados alarmantes: menores de 5 años, 12.2% desnutridos; en áreas rurales: 25.7%; menores de 3 años, prevalencia anemia: 52.9%; 9-12 meses: sólo 48% interacción adecuada madre-hijo; entre 24 y 36 meses 58.9% logran comunicación verbal efectiva.
Es decir que el problema de la desnutrición tiene causas y efectos multidimensionales y dada las condiciones de desigualdad permanente que se generan en la infancia desnutrida la propuesta es alinear todos los recursos y subsidios en un solo programa de impacto a la familia para mejorar la relación madre-hijo, nutrición que incorpore alimentos autóctonos, terapias de comunicación y conectividad.
De forma complementaria, proponemos:
1. Potenciar los programas “A Comer Pescado y De la Chacra a la Mesa”, para implementarlos en 500 distritos a nivel nacional, de forma semanal
2. Repotenciar los Comedores Populares, proveyéndolos de los recursos económicos y de gestión que sean necesarios para su administración y funcionamiento con máxima transparencia y cero corrupción
3. Lanzar el Programa Nacional de Suplementos Nutritivos “Come Sano”.
PARTIDO POPULAR CRISTIANO (PPC) – ALBERTO BEINGOLEA (INSCRITO)
Tamaño del documento: 151 páginas
Página 88.
…Estas brechas [las económicas producidas por la pandemia] son complejas y multidimensionales, por lo que las causas y/o consecuencias no solo se limitan a las monetarias, sino, también, tienen efectos en la educación, desarrollo y salud, como es el caso de la desnutrición crónica que sufren estas poblaciones en situación de vulnerabilidad.
Página 89
ODS 2: Poner fin al hambre
Meta 2.1. Poner fin al hambre y asegurar el acceso de todas las personas, en particular los pobres y las personas en situaciones vulnerables, incluidos los lactantes, a una alimentación sana, nutritiva y suficiente durante todo el año.
Meta 2.2. Poner fin a todas las formas de malnutrición, incluso logrando, a más tardar en 2025, las metas convenidas internacionalmente sobre el retraso del crecimiento y la emaciación de los niños menores de 5 años, y abordar las necesidades de nutrición de las adolescentes, las mujeres embarazadas y lactantes y las personas de edad.
Página 91
Estos objetivos estratégicos, que tienen una visión de inclusión social (esto es una incorporación social, económica, política y cultural a la comunidad nacional), son los siguientes:
…
– Reducir la anemia y la desnutrición crónica infantil, y garantizar la seguridad alimentaria.
Página 92
Principal problema pública detectado:
La exclusión social al desarrollo sostenible que vive la población que se encuentra en estado de vulnerabilidad.
4. Objetivos Estratégicos:
4.2. Reducir la anemia y la desnutrición crónica infantil, y garantizar la seguridad alimentaria.
RENOVACIÓN POPULAR – Rafael López Aliaga (INSCRITO)
Tamaño del documento: 29 páginas
Pagina 4
| Problemas identificados |
Objetivos
Estratégicos |
Indicadores |
Metas al 2026 |
| Pobreza extrema como lastre para el desarrollo
|
Reforzaremos las organizaciones populares, para distribuir la ayuda alimentaria a grupos de extrema pobreza…
|
Incremento de desnutrición en los hogares de familias que menos tienen.
|
Disminuiremos de manera significativa los índices de pobreza extrema y desnutrición, por medio de canastas básicas que serán adquiridas de los productores agrícolas, mientras se reactiva la economía. |
| Desnutrición crónica infantil
|
Nos preocuparemos de la alimentación desde el vientre de la madre, se continuará en las guarderías y colegios con un programa alimenticio basado en proteínas, a fin de asegurar las condiciones físicas y mentales de nuestros estudiantes.
|
Incumplimiento de los estándares de calidad en los programas sociales.
|
Erradicaremos la anemia y la desnutrición infantil, por medio de adquisición de productos de calidad a los proveedores nacionales
|
RENACIMIENTO UNIDO NACIONAL (RUNA) – CIRO GALVEZ (INSCRITO)
Tamaño del documento: 33 páginas
El plan de gobierno no hace referencia a temas de nutrición o alimentación
SOMOS PERÚ – DANIEL SALAVERRY (INSCRITO)
Tamaño del documento: 161 páginas
Página 19
En términos cuantitativos, el estado de la salud en el Perú presenta lo siguiente:
…
– La desnutrición crónica se ha reducido en el periodo 2010 – 2019 en 11 puntos porcentuales. El 36% de niños con madres sin educación sufren de anemia: casi 8 veces más que los niños con madres con educación superior (INEI, 2019).
Página 38
– Escuelas Saludables: el objetivo es conformar una Comisión Intersectorial entre los ministerios de Educación y de Salud para implementar el plan “Escuela Saludable” que contribuirá a mejorar el estado de salud de los escolares de la Educación Básica, mediante intervenciones relacionadas a mejorar la aplicación de vacunas, tratamiento de anemia, de la desnutrición, salud bucal, alimentación saludable y salud mental acorde con las necesidades de desarrollo en las niñas, niños y adolescentes.
Indicadores:
…
– Aplicación de vacunas, tratamiento de anemia, desnutrición, salud bucal, alimentación saludable y salud mental acorde con las necesidades de desarrollo en niñas, niños y adolescentes
Página 40
3. Mujer y Poblaciones Vulnerables
Situación Actual
Al analizar algunos de los indicadores poblacionales (pobreza, desnutrición, acceso a servicios, etc.) se observa reducción en la incidencia, pero se perciben acentuados contrastes en algunas regiones y entre grupos poblaciones. A pesar de los esfuerzos, la desigualdad y la vulnerabilidad persisten.
Página 41
1. d) Anemia en niños y niñas de 6 a 59 meses de edad.
– En el primer semestre del 2019, la prevalencia de la anemia fue mayor en las regiones de la Sierra (49,4%) y la Selva (44,4%), que contrastan con la Costa donde la prevalencia de esta carencia afecta al 37,6% de las niñas y niños menores de 3 años.
– Entre los años 2018 y el primer semestre 2019, el nivel promedio de la prevalencia de anemia en la Selva disminuyó de 50,5% a 44,4%.
– A octubre del 2020, más del 40% de niños menores de un año tienen anemia en la sierra y selva peruana, según Instituto Nacional de Salud (INS) del Ministerio de Salud (Minsa). Los niños entre 6, 9 y 12 meses presentaban niveles altos de anemia moderada y leve, siendo a partir de los 6 meses de edad el período donde presentan mayor deficiencia de hierro.
1.e) Desnutrición crónica en menores de 5 años.
– Al 2019, el 12,2% de niños y niñas menores de cinco años padecía de desnutrición crónica. En los últimos años, las cifras de desnutrición crónica infantil (DCI) han disminuido a nivel nacional.
– La pandemia por la Covid-19 afecta los índices de desnutrición crónica infantil a nivel nacional. En agosto de 2020, una de cada 5 personas no comió o solo comió una vez en el día, según el Programa Mundial de Alimentos de la ONU en Perú.
Página 48
Política 2: Universalización de programas sociales, con prioridad en la atención de personas con discapacidad, desarrollo infantil temprano, madres gestantes y personas en situación de pobreza extrema.
Propuesta 1: Elaborar una estrategia de atención y complementación alimentaria para las personas que, dependiendo de su situación de vulnerabilidad, lo requieran.
Propuesta 2: En el marco de la política de inclusión con desarrollo, canalizar las compras de los programas estatales a productores locales, con pertinencia cultural, con el objetivo de revertir la anemia y la desnutrición, dinamizando la economía y la producción local, consolidando procesos culturales y sociales.
Victoria Nacional – GEORGE FORSITH (EN TRÁMITE)
Tamaño del documento: 158 páginas
Página 14
Agua limpia y seguridad alimentaria
Queremos que nuestra población sea resiliente ante pandemias y otras amenazas, asegurándoles un acceso universal a agua limpia, al tratamiento de los residuos sólidos y a un sistema de seguridad alimentaria y nutricional que fortalezca su sistema inmunológico y elimine la anemia de una vez por todas.
Página 17
Hacia un concepto integral de la seguridad nacional
La pandemia del Covid-19 nos ha demostrado que la seguridad nacional debe ser enfocada en 360 grados a todos los flancos de vulnerabilidad. Ese nuevo sistema debe estar sustentado en: (1) la protección de nuestros recursos naturales y la contención de la depredación ecológica; (2) la reducción drástica de la informalidad empresarial y laboral; (3) la sustitución creativa de importaciones de insumos y productos alimenticios, medicinales y sanitarios, por una oferta interna competitiva y sustentada en la puesta en valor de nuestros conocimientos alimentarios y medicinales autóctonos y recursos ancestrales; (4) una seguridad alimentaria y nutricional efectiva integrada a un sistema robusto de salud preventiva que tenga como base la disponibilidad de agua limpia en todos los hogares; (5) el fomento de nuevos patrones de consumo alimentario y sanitario que impulsen la oferta interna…
Página 21
- La nutrición de nuestros niños será de alta prioridad, desde la etapa de gestación de las madres hasta la culminación de su etapa escolar.
- Optimizaremos el Plan Integral de Salud Escolar, asegurando que forme bien a los padres e hijos en prácticas de higiene, alimentación y nutrición, asegurando la disposición de un desayuno escolar nutritivo para todos los estudiantes.
Página 37
Seguridad alimentaria para todos los peruanos
A pesar de su riqueza biodiversa, el Perú sigue teniendo elevados niveles de desnutrición, anemia infantil y sobre peso por mala alimentación en el campo y la ciudad, debido al bajo consumo de productos nativos de alto valor nutritivo. Necesitamos recuperar un estilo de alimentación saludable y alineado con cocinas regionales, para lo cual es fundamental conservar y revalorar la agro biodiversidad en las dietas y platos nacionales.
Fomentaremos a las empresas que elaboran alimentos sanos y nutritivos aprovechando los productos locales. Además, impulsaremos programas semanales del menú saludable, nutritivo y económico con recetas de cocineros/as peruanos.
Pagina 57
| Problemas identificados |
Objetivos |
Indicadores |
Metas al 2026 |
| 2. El desarrollo de nuestros niños y futuros ciudadanos se encuentra comprometido por la persistencia de altas tasas de anemia en niños menores de 36 meses (sólo se redujo en 3% en los últimos 4 años), y tasas invariables de desnutrición crónica infantil en niños menores de 5 años para el último quinquenio (12.2% en el 2019)
|
1. La salud y nutrición de nuestros niños será de alta prioridad, desde la etapa de gestación de las madres hasta la culminación de su etapa escolar. Trabajaremos en la reducción de la desnutrición crónica infantil y la anemia en menores de 3 años, a través del fortalecimiento de intervenciones efectivas e intersectoriales.
2. Promoveremos la participación del sector salud en la gestión de los servicios de agua, saneamiento y tratamiento de aguas residuales, por tratarse de variables que explican la incidencia de la anemia en la primera infancia.
|
1. Tasa de desnutrición crónica (menores de 5 años OMS)
2. Tasa de Anemia en niñas y Niños de 6 a 36 meses de edad
|
1. Reducir la tasa de desnutrición crónica infantil a 9% al 2026
2. Reducir la tasa de Anemia en niñas y niños de 6 a 36 meses de edad a 18%
|
| 3. Los malos hábitos de alimentación de la población en edad escolar, reflejados en las altas tasas de sobrepeso (32.3%) y obesidad (23.9%), representan un riesgo latente para la salud de los niños, niñas y adolescentes. |
1. Optimizaremos el Plan Integral de Salud Escolar, asegurando la adecuada formación de padres e hijos en prácticas de higiene, alimentación y nutrición; asegurando la disposición de un desayuno escolar nutritivo para todos los estudiantes. |
1. Buenas prácticas de alimentación, nutrición e higiene.
2. Acceso a desayuno escolar nutritivo. |
1. 100% de padres de familia y estudiantes formados en buenas prácticas.
2. 100% de estudiantes de primaria y secundaria acceden a desayuno escolar nutritivo. |
| 4. Niveles de desnutrición, anemia infantil y sobre peso por mala alimentación en el campo y la ciudad por bajo consumo de productos nativos de alto valor nutritivo. |
1. Recuperación de un estilo de alimentación saludable y alineado con cocinas regionales
2. Conservación y revaloración de la agro biodiversidad en las dietas y platos nacionales.
3. Fomento a empresas que elaboran alimentos sanos y nutritivos aprovechando los productos locales
4. Programas semanales del menú saludable, nutritivo y económico con recetas de cocineros/as peruanos… Consume peruano y hazte fuerte’ |
1. Número de campañas de alimentación saludable con colegios, universidades y gobiernos locales.
2. Fortalecimiento de los bancos de germoplasma de productos nativos.
3. Reconocimiento de zonas de agro biodiversidad y agricultores conservacionistas.
4. Número de empresas establecidas bajo el paradigma de alimentación saludable.
5. Número de
‘Consume peruano y hazte fuerte’ |
1. 25 campañas de promoción de la producción masiva y convencional de productos con alto valor alimenticio empezando con quinua y cuy.
2. Un programa nacional de conservación de recursos genéticos de productos nativos.
3. 5 zonas de agrobiodiversidad reconocidas en el país.
4. Programas de alimentación infantil para la prevención de casos de desnutrición y anemia. |
Referencias Bibliográficas
- Redacción Diario Oficial El Peruano. Elecciones 2021: Estas son las 13 fórmulas presidencias que ya tienen asegurada su participación. Visto en: https://elperuano.pe/noticia/113349-elecciones-2021-estas-son-las-13-formulas-presidenciales-que-ya-tienen-asegurada-su-participacion
DECLARACIÓN DE PRINCIPIOS
En IIDENUT rechazamos rotundamente aquellas prácticas asociadas con el uso inapropiado de la información con fines comerciales. Nuestros estándares éticos nos impiden aceptar, difundir o parcializarnos subjetivamente con producto o práctica alguna que vaya en contra o distorsione la labor científica del nutricionista